Операція при тромбофлебіті нижніх кінцівок
Види операцій
При діагностуванні тромбофлебіту для його усунення можуть застосовуватися такі методи операцій на венах нижніх кінцівок:
- Радикальне втручання. Використовують тільки у випадках, коли причиною розвитку тромбофлебіту є варикозна хвороба. Дана операція передбачає видалення всіх патологічно розширених судин або їх перев’язку. Ефективність такого методу полягає в тому, що він дозволяє усунути уражені тромбофлебітом вени нижніх кінцівок, а також і саму причину хвороби. Однак така операція має різні протипоказання, тому не використовується широко в лікуванні тромбофлебіту.
- Паліативне втручання. Такі операції застосовують для того, щоб уникнути поширення тромбофлебіту на глибокі вени. Вони не передбачають повне лікування або усунення першопричини. Якщо все ж глибокий тромбоз розвинувся, паліативне втручання спрямоване на усунення закупорки судини, що забезпечує нормальний кровотік в нижніх кінцівках.
Коли потрібно приступати до хірургічного лікування?
Тромбоз глибоких вен нижніх кінцівок не завжди усувається за допомогою операції. Таке втручання використовують при таких випадках:
- При локалізації тромбозу вен в дистальної частині судин термінове втручання не застосовується. Як правило, таким пацієнтам показана венектомія в плановому порядку.
- Якщо ознаки тромбофлебіту присутні в проксимальної частині вен, проводиться кросектомія. Іноді є необхідність в проведенні венектомії живлячої судини стегна. За свідченнями призначається радикальне втручання.
- При 3 ступені тромбофлебіту патологічний процес вражає глибокі вени. У подібних ситуаціях лікування проводять в залежності від особливостей конкретного пацієнта. Як правило, усувають патологічний ділянку вен, також може проводитися кросектомія. Залежно від області поразки показана тромбектомія клубової, підколінної, стегнової вени. Іноді вдаються до радикальних операцій на нижніх кінцівках.
- Коли тромбоз глибоких вен кінцівок комбінується з ураженням поверхневої судинної мережі, показана кросектомія, тромбектомія, також може проводитися резекція живильних вен нижніх кінцівок. У важких випадках порожниста вена піддається аплікації або використовують імплантацію кава-фільтра.
Основні типи операцій
Усунути тромбофлебіт нижніх кінцівок операція неодмінно допоможе, проте існує кілька типів втручань, які дають хороший результат. Який саме потрібний пацієнту залежить від характеру перебігу патологічного процесу. Найбільш часто практикують такі методики:
- Кросектомія.
- Зупинка кава-фільтра в вену, що живить нижню кінцівку.
- Ендоваскулярний метод катетерної тромбектомії.
- Прошивання порожнистої вени ноги.
Методика проведення кожної відрізняється. Також певний тип операції при тромбофлебіті використовується для усунення тих чи інших змін. Щоб зрозуміти особливості кожної, варто розглянути їх більш детально.
Кросектомія
Тромбоз глибоких вен кінцівок лікувати починають з проведення саме цього втручання. Воно передбачає перетин патологічних ділянок судин в області сафено-феморального сполучення. Раніше подібну операцію називали операцією Троянова-Тренделенбурга.
Раніше зону розсічення або проколу визначали пальпаторно в області пахової складки, однак такий метод не завжди дозволяє точно виявити сполучення. А все тому, що через патологічні зміни, а також особливостей організму кожного пацієнта ця структура може трохи відхилятися від нормального місця розташування.
У сучасній медицині при проведенні кросектомії для усунення тромбофлебіту сафено-феморальне сполучення визначається шляхом ультразвукового дослідження.
Техніка кросектомії
Для початку необхідно визначити місця майбутніх проколів або розрізів шкіри. Як правило, доступ до сполучення вен можна отримати декількома способами:
- Через пахову складку. В такому випадку прокол робиться на кілька сантиметрів вище пахової складки.
- Під паховою складкою. Місце розрізу визначається точно так же, як і в попередньому варіанті, але в протилежному напрямку.
- Доступ через пах. В такому випадку розріз проводиться безпосередньо в зоні пахової складки.
Якщо у пацієнта присутні деякі анатомічні особливості, розрізи можуть бути локалізовані зі зсувами в певну сторону.
Виникає питання: які показники впливають на місце майбутніх розрізів при лікуванні тромбофлебіту? Щоб визначитися зі способом проколів під час хірургічного втручання, лікар враховує такі нюанси:
- Індивідуальні особливості анатомічної будови пацієнта.
- Ступінь прогресування тромбофлебіту глибоких вен.
- Наявність косметичних дефектів після операції на венах.
- Тип втручання.
- Інші особливості.
Після визначення типу операції та обліку всіх особливостей пацієнта приступають безпосередньо до кросектомії вен нижніх кінцівок. Спочатку лікар робить розріз шкіри і розташованих під нею тканин, отримуючи доступ до підшкірної вени, варто переконатися, що це саме вона.
Далі для усунення тромбофлебіту слід добре зафіксувати судину за допомогою затискачів і перетнути його. Тепер залишається обробити краї вени і накласти шви.
Як визначити підшкірну вену?
Дуже важливо правильно виявити підшкірну вену, адже саме її перетинають в ході кросектомії. При помилковому визначенні та пошкодженні іншого судини пацієнту буде завдано шкоду, та й лікування тромбофлебіту буде проведено невірно.
Якщо тромбофлебіт кінцівок усувається шляхом кросектомії, лікар повинен знати, що підшкірна вена з стегнової досить схожі, проте розрізнити їх можна за зовнішніми відмінностями. Перша має світлі та щільні стінки. Остання відзначається більш сильною пульсацією.
Також при натягу підшкірної вени можна помітити виникнення дрібних складок на верхній частині стегна. Така ознака пояснюється напругою і зміщенням дрібних судин, що відходять від магістралі.
Протипоказання
До абсолютних протипоказань для проведення кросектомії є такі стани:
- Запущені соматичні хвороби, в результаті яких виникає високий ризик розвитку ускладнень після втручання на глибоких венах.
- Період виношування плоду та годування груддю.
- Атеросклероз нижніх кінцівок.
До відносних протипоказань для усунення тромбофлебіту за допомогою даного методу відносять:
- Якщо хворий після оперативного втручання не в змозі до активного способу життя через фізичні обмеження.
- У випадках, коли немає можливості провести компресію в реабілітаційному періоді.
- У тканинах, де буде проводитися втручання, присутнє інфекційне ураження.
Лікувати тромбофлебіт кінцівок при наявності протипоказань шляхом кросектомії не рекомендується, так як існує високий ризик розвитку ускладнень. Крім того, метод може виявитися неефективним.
Постановка кава-фільтра
Часто тромбоз глибоких вен нижніх кінцівок передбачає постановку кава-фільтра в просвіт нижньої порожнистої вени. Такий метод використовується досить широко при даній патології і дає хороший результат.
Кава-фільтр являє собою особливу конструкцію, яка призначена для утримування великих тромбів і запобігання їх потраплянню в загальний кровотік. Залежно від типу пристрою, воно затримує згустки, розмір яких перевищує 2-4 мм. Як правило, тромбофлебіт кінцівок лікується антикоагулянтами, вони, в свою чергу, сприяють розсмоктуванню тромбу, що осів на фільтрі.
Види
Залежно від терміну служби, кава-фільтри можуть бути:
- Знімні. Такий тип встановлюється на строк не більше півроку, після чого витягується.
- Постійні. Встановлюються довічно.
Існує ще один різновид подібної конструкції, яка може використовуватися як знімна або ж постійна. У першому випадку її можна застосовувати протягом 135 днів, у другому — кава-фільтр не витягується зовсім.
Техніка проведення маніпуляції
Якщо діагностовано тромбоз глибоких вен кінцівок, то може використовуватися даний метод лікування. Маніпуляція проводиться в умовах операційної під рентгенологічним контролем. Хворий поринає в поверхневий наркоз, як правило, для цього використовують пропофол. Далі необхідно досягти стегнової або підшкірної вени і встановити конструкцію в потрібному місці.
Дана маніпуляція добре переноситься пацієнтами і не супроводжується неприємними відчуттями. Операція при тромбофлебіті завершена успішно, рекомендується першу добу дотримуватися постільного режиму. Після закінчення 5-6 днів пацієнтам призначають прийом розріджуючих і антибактеріальних препаратів.
Варто зазначити, що таким чином усунути повністю тромбофлебіт нижніх кінцівок не вдасться, оскільки кава-фільтри тільки затримують тромби та запобігають закупорці магістральних артерій. Однак на тлі комплексного лікування вони дозволяють добитися відмінного результату.
Особливості життя пацієнтів з кава-фільтром
Як правило, при лікуванні тромбофлебіту таким способом дотримуватися особливих рекомендацій або змінювати спосіб життя не доводиться. Досить вживання кроверазжижаючих препаратів у невеликих дозах.
Якщо ж патологія протікає на тлі венозної недостатності, хворий повинен бути поставлений на диспансерний облік. У подібних випадках необхідно щомісяця спостерігатися у лікаря. Також варто регулярно вживати венотоніки, носити компресійну білизну.
Тромбофлебіт нижніх кінцівок часто лікується таким шляхом, оскільки дана методика не супроводжується тяжкими ускладненнями. Лише в рідкісних випадках у місцях проведення маніпуляції можуть залишатися гематоми. Також іноді відзначається деяка зміна локалізації конструкції. Однак такі неприємності виявляються рідко, тому користі від цього способу набагато більше.
Прошивання уражених судин
У деяких випадках провести перераховані вище методи усунення тромбофлебіту нижніх кінцівок неможливо. Тоді показано використання прошивання судини, в результаті маніпуляції його просвіт стає значно менше. Таким чином, кров може точно так же циркулювати, проте перенести великий тромб по венах вона не в змозі через звужений просвіт.
Прошивання використовують при повторних рецидивах тромбофлебіту глибоких вен, якщо усунути тромби іншими способами не вдалося або є множинні ураження судин.
Мінусом такого методу є той факт, що при значному звуженні просвіту вени відбувається зменшення blood flow в нижній кінцівці.
Тромбектомія
Коли виявлено тромбофлебіт кінцівок, нерідко пацієнтам призначають ендоваскулярне видалення згустків, або тромбектомію, за допомогою спеціального катетера. Такий метод дозволяє повністю очистити просвіт глибоких вен від згустків і відновити їх прохідність, в результаті спостерігається значне поліпшення кровообігу в нижніх кінцівках, а також знижується ризик розвитку тромбоемболії легеневої артерії, що важливо при подібній патології.
При тромбофлебіті таке втручання показано при досягненні тромбом великих розмірів або ж у випадках, коли він закупорює просвіт магістральних судин. За допомогою ультразвукового сканування визначається точне місце локалізації тромбу. Далі в цю зону вводиться спеціально призначений для цього катетер. З його допомогою згусток витягується назовні або проводиться подрібнення тромбу безпосередньо в просвіті глибоких вен.
При тромбофлебіті ендоваскулярна тромбектомія використовується досить широко. Вона вважається малоінвазивною маніпуляцією, оскільки передбачає лише незначне розсічення тканин в місці ураженої глибокої або поверхневої вени. Операція проводиться катетером Фогерті, на одній стороні якого розташовано спеціальний балон. При введенні в посудину він порожній. Коли катетер досягає тромбу, балон наповнюють кроверазжижаючими препаратами або фізіологічним розчином. Тепер він, як якір, з’єднується зі згустком і витягує його в рану. Подібне втручання повторюють до тих пір, поки тромб не буде повністю видалений.
Вилікувати тромбофлебіт операція такого типу допомагає успішно протягом багатьох років, тому використовується не тільки в судинній хірургії, але і в кардіології, неврології. Щоб добитися стійкого результату і знизити ризик повторного розвитку тромбофлебіту, після тромбектомії показано медикаментозне лікування.
Наслідки післяопераційного втручання на ноги при варикозному розширенні вен
Після операції при варикозі нижніх кінцівок на венах хворий може зіткнутися з різними залишковими явищами. Крім того, в ряді ситуацій ускладнення можуть отримати свій розвиток, про що пацієнта необхідно проінформувати завчасно.
Післяопераційний період при варикозі на ногах може протікати за найрізноманітнішими сценаріями, які обумовлюються використаним хірургічним методом і обраним способом анестезії.
Можливі наслідки і стан в післяопераційний період
Больовий синдром може практично не виявляти себе при малоінвазивній операції і, навпаки, бути дуже помітним при проведенні флебектомії – в даній ситуації найчастіше утворюються гематоми за місцем видаленої вени, а в деяких випадках з ран може навіть йти кров. Виною цьому стають притоки венозної магістралі. Через кілька днів після операції може статися невелике підвищення температури пацієнта, що обумовлюється асептичним запаленням крові, яка накопичується під шкірним покривом нижніх кінцівок.
У деяких випадках, якщо її накопичується занадто багато, по ходу венозних магістралей можна намацати грудки, які можуть бути вельми болючими. Необхідно також враховувати, що на шкірі над цими грудками не повинно бути ніяких почервонінь, так як ця картина говорить про бактеріальному запаленні. Так як флебектомія, як і будь-яка операція, в тому числі на нижні кінцівки, може бути посилена подальшим інфікуванням та ускладненнями.
Розріз в паху, який робиться в процесі операції і дозволяє розділити підшкірні та стегнові венозні магістралі, зазвичай не викликає хворобливих відчуттів. Разом з цим, в деяких випадках, але зовсім нечасто, після ушкодження лімфатичної системи в області може з’явитися лімфотеча, яка часто завдає хворому значний дискомфорт.
Крім того, існує ймовірність появи глибоких венозних тромбозів через гіподинамію, через ведення після операції малорухливого способу життя, що може призвести до флеботромбозу з усіма можливими ускладненнями.
Профілактика хвороби вен на ногах
Щоб виключити виникнення всіх цих проблем, лікарями призначається комплексна післяопераційна профілактика для підвищення реологічних властивостей крові, яка також включає еластичну компресію ніг (компресійні панчохи, гольфи або кігтики) та зниження рухової активності. Якщо говорити про зовнішній вигляд ділянки тіла, на яке було зроблено операцію, то необхідно визнати, що процес відновлення буде обумовлюватися генетичною схильністю. Наприклад, у деяких людей при інших рівних умовах рубці немов розчиняються на шкірі, а у інших – з’являються зовні неприємні келоїди.
На особливому контролі необхідно тримати наслідки після флебектомії, які можуть проявити себе через деякий термін. Процедуру усунення цих наслідків не можна вважати повноцінним лікуванням. Швидше, це лише спосіб боротьби з неприємними симптомами вищезазначеної патології. Говорячи простіше, захворювання подібним методом не виліковується, і ризик подальших ускладнень залишається порівняно високим. Щоб знизити цей ризик до мінімуму, необхідно провести післяопераційний комплекс профілактичних процедур, які, щоб не трапилося, ніяк не можна проігнорувати.
Як поводитися після операції, видалення варикозу на ногах
Після вже перших годин після операції варикозу нижніх кінцівок, лікарі радять пацієнтам не ставати рабами постільного режиму, боячись зробити хоч один рух.
Навпаки, вони говорять про те, що активні рухи (головне, звичайно, при цьому не перестаратися) є ефективним заходом для якнайшвидшого відновлення. Комплекс вправ від варикозу може складатися з згинальних і розгинальних рухів в колінному суглобі та кругових обертів ступнями.
Всі ці вправи необхідно здійснювати з почуттям, з толком і розстановкою – і лише тоді вони принесуть користь пацієнту. Необхідно розуміти, що лише накладенням бинта і фіксацією ноги в підвішеному стані поліпшити кровообіг не можна.
В першу чергу, потрібно підтримувати в тонусі всю серцево-судинну систему, для чого й робляться всі ці вправи при варикозі. Але навіть тоді, коли людина залишається нерухомим (в процесі сну), його нижні кінцівки після операційного втручання повинні бути трохи піднятими – на сантиметрів десять.
Після одного-двох днів після операції на венах ніг при варикозі можна вже починати сідати. В цей же період пацієнту накладається еластична пов’язка – від пальців ніг до колінного суглоба. З нею вже можна рухатися, здійснюючи невеликі прогулянки і прості вправи ЛФК. Крім цього, в якості допоміжних заходів профілактики появи тромбів може бути рекомендований масаж.
Еластичну пов’язку (трикотажне білизну) необхідно буде носити протягом приблизно двох-трьох місяців. Крім цього, варто пройти курс ліків, що розріджують кров.
Однією з умов профілактики варикозу нижніх кінцівок є правильне харчування і дієта. Рекомендується збагатити свій стіл продуктами, що розріджують кров і відрізняються протизапальними властивостями. У число продуктів, споживання яких найбільш сприятливим чином позначається на здоров’ї, входять: червоне сухе вино, томатний сік, лимон, морепродукти.
Отже, резюмуючи, можна ще раз сказати, що профілактика після операції на ноги ґрунтується на активному способі життя, яке включає в себе також ЛФК і правильне харчування. Дотримуйтесь цих правил, і тоді про варикоз ви забудете назавжди!
Фізіотерапевтичні процедури
Для лікування тромбофлебіту на додаток до основної терапії підключають фізіотерапевтичні процедури, які допомагають прискорити одужання. Для цього застосовується:
- Магнітотерапія. Вплив змінним магнітним полем на уражену поверхню кінцівки протягом третини години щодня проявляється легким відчуттям тепла. Курс лікування становить близько 15 днів. Глибоко проникаючи в тканини, магнітне поле знімає запалення і сильний біль. Лікування тромбофлебіту нижніх кінцівок цим методом дозволяє поліпшити властивості крові, зменшити набряклість.
- Електрофорез. Лікарські засоби через дерму (під впливом електричного струму) вводяться в організм. В результаті тромби починають розсмоктуватися, запалення зменшується. Процедура триває чверть години. Маніпуляцію проводять щодня протягом двох тижнів.
- Ультрависокочастотна терапія (УВЧ). Впливаючи на пошкоджену область нижніх кінцівок, вона зменшує набряклість, покращує розсмоктування тромбу і відтік лімфатичної рідини, призупиняє запалення. Тривалість лікування тромбофлебіту нижніх кінцівок апаратом УВЧ становить десять хвилин.
- Парафінові аплікації. Особливо часто призначають таку процедуру пацієнтам, у яких можуть з’явитися трофічні виразки. Вона сприяє зміцненню судин, налагоджує кровообіг в кінцівках і обмінні процеси в дермі. При гострому перебігу захворювання парафін не використовують. Тривалість процедури 30 хвилин, число сеансів до 20.
- Гірудотерапія або лікування п’явками тромбофлебіту нижніх кінцівок. У кров хворого при укусі виділяються особливі речовини, які зменшують згортання крові, ліквідують спазми судин і збільшують кровоток. Крім цього, знімається запалення, йде біль і налагоджуються процеси обміну. Процедура рекомендується при гострій стадії перебігу хвороби. П’явок використовують тільки один раз, заразитися через них від іншого пацієнта неможливо. Таке лікування п’явками тромбофлебіту нижніх кінцівок рекомендується для хворих з поганою переносимістю лікарських препаратів, що розріджують кров.
Основні заходи профілактики
Як уникнути тромбозу? Це питання лікарям доводиться чути щодня, так як багато пацієнтів сьогодні вважають за краще попереджати недуги і більш уважно ставляться до стану свого здоров’я. Фахівці завжди наголошують на тому, що профілактика тромбозу судин повинна бути обов’язково комплексною та своєчасною. Тільки в такому випадку вона буде ефективною і дозволить запобігти виникненню згустків в кров’яному руслі.
Особливо актуальною є профілактика утворення тромбів у осіб, які мають генетичну схильність до розвитку недуги або мають 1-2 фактори, що привертають до виникнення симптомів підвищеної згортання крові.
Сучасна профілактика тромбозу судин включає в себе цілий ряд заходів, спрямованих на поліпшення реологічних властивостей крові, попередження серцевих і судинних захворювань, зміцнення судин, нормалізацію кровотоку тощо. Отже, щоб не було тромбів, пацієнтам слід дотримуватися наступних правил:
- дотримуватися спеціального режиму харчування, спрямованого на попередження утворення тромбів;
- відмовитися від шкідливих звичок і більше часу проводити на свіжому повітрі;
- боротися з гіподинамією, організувавши спільно з фахівцем максимально комфортний режим тренувань і адекватні фізичні навантаження;
- зміцнювати імунну систему, щоб попередити розвиток інфекційних процесів;
- при необхідності носити компресійні гольфи, панчохи з трикотажу, спеціально розроблені для профілактики тромбозів;
- правильно організувати режим дня, ретельно планувати тривалі подорожі в автотранспорті, літаку, де необхідно багато годин провести в сидячому положенні;
- відмовитися від носіння верхнього одягу, білизни та аксесуарів, які заподіюють дискомфорт і здавлюють певні частини тіла (це стосується тугих джинсів, поясів, корсетів, незручного взуття тощо);
- уникати загального переохолодження і прогулянок в жарку погоду;
- намагатися не приймати занадто гарячі ванни;
- звернутися до лікаря з метою призначення препаратів для профілактики тромбозів, серед яких ацетилсаліцилова кислота, вітаміни групи В, вітамін С (не можна приймати препарати, дозування яких не були попередньо погоджені з фахівцем).
Групи ризику ТЕЛА
Противотромботична терапія показана таким категоріям хворих:
- при тривалому постільному режимі – гіподинамія призводить до формування нестабільних тромбів, які схильні до руйнування і відриву від стінки;
- в разі запланованої операції – стрес, больовий синдром стимулюють формування кров’яних згустків, тривала операція, особливо в порожнині малого тазу, нижніх кінцівок підвищує ризик венозного тромбозу. Будь-яке пошкодження тканин також провокує викид факторів згортання. Крововтрата і централізація кровообігу підвищують в’язкість крові і тромбофілії;
- при використанні загального наркозу – занадто сильна або тривала анестезія викликають гіперкоагуляцію, провокують застій крові в ногах;
- після введення цільної крові або еритроцитарної маси;
- похилого віку – після 40 років падає антісвертиваюча активність, порушується структура судинної стінки, падає серцевий викид і повернення венозної крові до серця, ризик тромбозу зростає при попередній гіподинамії;
- із злоякісними новоутвореннями – активізується згортання крові;
- з надмірною масою тіла – тромбози пов’язані з порушенням жирового обміну;
- наявність в минулому венозного тромбозу, тромбоемболії, варикозної хвороби.
До додаткових факторів ризику відноситься серцева недостатність, миготлива аритмія, бактеріальний ендокардит, міокардит, кардіоміопатія. Нерідко ТЕЛА виявляють у пацієнтів з цукровим діабетом, сепсисом, вродженою тромбофілією, антифосфоліпідним синдромом.
Вагітність, особливо ускладнена гестозом, родовий і післяпологовий періоди також включені в перелік факторів ризику. Провокувати прискорене утворення тромбів може застосування гормонів для контрацепції, лікування клімаксу, хвороб нирок і кишечника, інфаркт і інсульт, протипухлинна променева або хіміотерапія.
Відновлення після хірургічної процедури
У реабілітаційному періоді прооперованим хворим для прискорення відновлення призначається виконання нескладних вправ і носіння компресійного трикотажу.
Гімнастика
Повернення до фізичної активності відбувається в три етапи.
На першому лікар рекомендує пацієнту виконувати легку гімнастику: піднімати, згинати ноги. Маніпуляції здійснюються лежачи, після закінчення фіксації уражених ділянок еластичними бинтами. На завершення пройдених процедур допускається проведення обережного масажу.
Повільне збільшення навантажень проводиться на другому етапі. В цей період хворий повинен доповнити виконувані вправи щоденними пішими прогулянками, що поліпшують кровообіг. Тривалість ходьби і інтенсивність гімнастики визначаються індивідуально.
Заняття на велотренажері, плавання включають в програму реабілітації через 90 днів від моменту проведення операції.
Компресія
Еластичні бинти і компресійний трикотаж застосовуються протягом перших 2-3 місяців відновного періоду.
Носіння спеціальних гольф, панчіх, колготок допомагає скорегувати тиск на вени нижніх кінцівок, прискорити кровотік, купірувати біль. Знімати вироби дозволяється тільки перед нічним відпочинком.
Категорично не рекомендується купувати товар без попередньої консультації з лікарем-флебологом.
У ряді випадків для полегшення стану пацієнта задіюється особливий агрегат – компресор, оснащений манжетою. Його застосування дозволяє домогтися пасивних скорочень м’язових тканин.
ТЕЛА: симптоми і невідкладна допомога, лікування при вагітності
Ризик розвитку ТЕЛА при вагітності зростає, тромбоемболія легеневої артерії спостерігається в однієї з 750 жінок. Цей комплекс симптомів може загрожувати важкими ускладненнями і летальним результатом, який настає в 8-30% випадків. Показники материнської смертності при цьому синдромі багато в чому залежать від тактики діагностики, лікування і ведення гестації, пологів і післяпологового періоду.
Основною причиною ТЕЛА стає тромбоемболія, що потрапляє з током крові в легеневу артерію, який в 80-90% випадків відторгається з басейну нижньої порожнистої вени, а в інших 10-20% – з порожнин серця або верхньої порожнистої вени. Спровокувати його освіту можуть травми, інфекції бактеріального характеру, гнійно-септичні ускладнення, патології серця і судин. У більшості випадків тромб утворюється внаслідок варикозної хвороби, аритмії, стану після операції на серці, трансплантації штучних клапанів серця та інших серцево-судинних патологій.
У нашій статті ми ознайомимо вас з основними факторами ризику і симптомами ТЕЛА, тактикою її лікування та невідкладної допомоги. Знання про причини цього небезпечного стану і своєчасне звернення до лікаря допоможуть вам уникнути ризику його розвитку і ускладнень.
Фактори ризику розвитку ТЕЛА при вагітності
Основними факторами ризику розвитку ТЕЛА при вагітності є:
- Хронічно протікаючий ДВС-синдром при ревматичних пороках серця, аритміях, артеріальній гіпертензії, оперативних втручаннях на серці, наявності імплантованих штучних клапанів серця, пізніх гестозах, гнійно-септичних захворюваннях, патологіях нирок, внутрішньоутробній загибелі плоду.
- Генетичні мутації та вроджені дефіцити в системі згортання крові.
- Антифосфоліпідний синдром.
- Інші фактори: куріння, вік старше 40 років, ожиріння, виконання ЕКО і гормональної стимуляції овуляції, захворювання серцево-судинної системи, A (II), B (III) і AB (IV) групи крові, наявність епізодів ТЕЛА, флебітів або тромбозів в анамнезі, велика кількість вагітностей, системний червоний вовчак та інші ревматологічні захворювання, тривалий постільний режим, венозний застій, варикоз та ін.
Види ТЕЛА
При ТЕЛА, викликаній мігруючим з великого кола кровообігу тромбом, закупорюється просвіт однієї з гілок легеневої артерії. Залежно від масштабів ураження легеневих судин виділяють такі види ТЕЛА:
- масивна – тромби закупорюють більше 50% легеневих артерій;
- субмасивна – тромби закупорюють від 30 до 50% легеневих артерій;
- немасивна – тромби закупорюють до 30% легеневих артерій.
Симптоми

Першими симптомами тромбоемболії у вагітної може бути утруднене дихання, неспокій і дискомфорт у грудній клітці.
Тяжкість симптомів багато в чому залежить від виду ТЕЛА і місця локалізації тромбу-ембола. Клінічні ознаки можна розділити на загальні, больові, функціональні і застійні.
До загальних симптомів відносять:
- запаморочення;
- холодний піт;
- блідість шкірних покривів;
- поява занепокоєння;
- відчуття страху смерті;
- відчуття обмеженості в грудях;
- прискорений пульс;
- зниження артеріального тиску;
- непритомність.
До больових симптомів відносять:
- раптово з’являються загрудінні болі, що посилюються при кашлі або диханні;
- відчуття холоду за грудиною;
- боль у плечах або лопатках;
- боль у серці.
До функціональних симптомів відносять:
- кашель;
- задишка;
- поява крові в мокроті або слині;
- ціаноз губ, носа, вух;
- вислуховування шуму тертя плеври, хрипів і одностороннього відсутності дихального шуму.
До симптомів застою відносять:
- прискорене дихання;
- порушення вдиху і видиху;
- відчуття пульсації в області лівого підребер’я;
- набухання вен на шиї;
- збільшення розмірів печінки;
- вислуховування систолічного шуму в серці і акценту II тону в II міжребер’ї;
- зміни в ЕКГ: клінічна картина «cor pulmonale».
Найчастішим першим ознакою розвитку ТЕЛА є раптово почала задишка, що супроводжується хеканням. Болі в грудній клітці можуть носити різний характер і інтенсивність.
Розвиток ТЕЛА можливий на будь-якому терміні вагітності, під час пологів і в післяпологовому періоді. У важких випадках вона може закінчитися кардіопульмонарним шоком:
- різка блідість;
- кашель;
- занепокоєння;
- страх смерті;
- утруднене дихання;
- болі в грудній клітці;
- аритмії;
- втрата свідомості або кома.
Невідкладна допомога і лікування ТЕЛА
При підозрі на розвиток ТЕЛА вагітної в терміновому порядку вводять у вену 10 тис. ОД гепарину та свіжозаморожену плазму (з розрахунку 15 мл / кг). Ці заходи запобігають подальшому збільшенню обсягу емболірованого тромбу, утворенню тромбів і одночасно попереджають розвиток кровотечі. Введення гепарину може бути протипоказано тільки при ризику посилення кровотечі під час продовження кровотечі або наявності відкритої поверхні рани.
Для надання серцево-легеневої реанімації в разі кардіопульмонарного шоку проводять такі заходи:
- Переклад на апарат штучної вентиляції легенів.
- Термінова катетеризація підключичної вени.
- При розвитку неефективного кровообігу виконується штучна вентиляція легенів і непрямий масаж серця.
- Для ліквідації спазму артерій і бронхів вводять: Простенон, Аспізол, Індометацин, Фентаніл з дроперидолом, Хлористий кальцій.
- При неефективності кровообігу вводять: Атропін і Адреналін. Після цього виконують масаж серця.
- Виконують введення Трасілола або контрикалу та Гідрокортизону в поєднанні з Преднізолоном.
Для розчинення тромба застосовуються тромболітики:
- стрептокіназа;
- урокіназа;
- тканинний активатор плазміногену.
Після цього протягом 7-10 днів хворому показана антикоагулянтна терапія НМГ. Скасування цих препаратів виконується тільки після повної стабілізації лабораторних показників згортання крові.
Антикоагулянтна терапія не проводиться у разі планування операції, перенесеного напередодні інсульту, наявності виразок у шлунково-кишковому тракті або травм.
Для ліквідації масивних тромбів у легенях під час шоку може виконуватися тромбектомія. Але ця операція пов’язана з високим ризиком летальності, оскільки проводиться при шоковому стані. У зв’язку з цим рекомендується замінити це хірургічне втручання виконанням чрескожної легеневої емболектомії. Основним показанням до таких операцій є тромбози великих гілок легеневої артерії, що супроводжуються недостатністю правого шлуночка та зниженням артеріального тиску. Протипоказано виконання тромбоектомії при: важкій прогресуючій ТЕЛА, рецидивуючій ТЕЛА без підтверджених ангіографією ознак закупорки великих гілок, важких патологіях легень або серця.
При масивній ТЕЛА всім жінкам, яким дозволяється подальше продовження вагітності, показано хірургічне втручання з імплантації кава-фільтра. Ця операція може бути протипоказана при септичній емболізації, обструктивному тромбозі тієї вени, в яку буде імплантуватися фільтр, і сепсисі, що супроводжується утворенням абсцесів у різних тканинах і органах. У таких випадках хворому необхідно виконання перев’язки нижньої порожнистої вени.
Ведення вагітності при ТЕЛА
Тактика ведення вагітності при ТЕЛА залежить від багатьох показників:
- терміну вагітності;
- тяжкості стану жінки;
- даних про здоров’я плоду;
- наявності інших супутніх захворювань.
Якщо ТЕЛА розвивається в I триместрі, то після усунення наслідків кардіопульмонарного шоку, усунення тромбозу і стабілізації стану хворої рекомендується переривання вагітності. Таке призначення пов’язане з високим ризиком повторного ТЕЛА у матері, необхідністю виконання опромінення плода на ранніх термінах під час діагностики та необхідністю призначення хворій тривалого прийому противотромботичних і антикоагулянтних препаратів, які можуть негативно позначатися на стані плода і перебігу вагітності.
Якщо ТЕЛА розвивається на II-III триместрі, то рішення приймається індивідуально в залежності від показників життєздатності плода і стану вагітної. Протягом усієї триваючої гестації жінка повинна забезпечуватися:
- веденням вагітності за участю акушер-гінекологів, кардіохірургів, судинних хірургів, анестезіологів-реаніматологів та гематологів;
- безперервним прийомом антикоагулянтів;
- контролем лабораторних показників згортання крові;
- контролем ЕХО-КГ, ехографії вен і стану плода.
При ознаках наростання або розвитку важкої легеневої гіпертензії, погіршення показників функціонального стану плода або приєднання інших екстрагенітальних патологій, жінці рекомендується переривання вагітності.
Загальні принципи призначення антикоагулянтної терапії при вагітності
Ідеальним рішенням для проведення антикоагулянтної терапії під час вагітності є призначення НМГ Фрагмін, Клексан або Фраксипарин. Єдиним, але часом важкоздоланним мінусом призначення цих препаратів стає їх висока вартість.
При неможливості призначення НМГ, антикоагулянтна терапія призначається за такою схемою:
- до 12 тижня вагітності застосовується Гепарин або низькомолекулярні гепарини;
- протягом 13-36 тижнів застосовуються антикоагулянти непрямої дії (Варфарин);
- з 34-36 тижнів застосовуються Гепарин або низькомолекулярні гепарини.
Така тактика лікування дозволяє знизити ризик емболії або тромбозів і мінімізує можливі ризики розвитку пороків і загибелі майбутньої дитини.
Основними заходами профілактики ТЕЛА стають такі заходи:
- попередження тромбофлебіту і флебітів;
- скорочення тривалості постільного режиму;
- еластична компресія нижніх кінцівок відповідно до рекомендацій флеболога.
ТЕЛА є небезпечним і важким ускладненням вагітності, яке може істотно позначатися на здоров’ї не тільки майбутньої матері, але й малюка. Цей синдром часто може ставати причиною материнської смертності і, опинившись у групі ризику по його розвитку, жінка повинна постійно перебувати в спеціалізованому центрі під постійним лікарським контролем лікарів різних спеціалізацій. Такий підхід здатний звести до мінімуму ризик летального результату і появи важких ускладнень.
Тромбоемболія легеневої артерії: симптоми і лікування тромбоемболії легеневої артерії є однією з найбільш частих причин раптових смертей, викликаних патологіями серцево-судинної системи. Вона виникає …
Як оцінити ризик виникнення ВТЕО?
Будь-який лікар хірургічного фаху, який планує оперативне втручання своєму пацієнтові, повинен вміти оцінити ризики виникнення тромбоемболічних ускладнень, зокрема, ризик розвитку ТЕЛА.
Оцінка ризиків ВТЕО визначається виходячи з характеру хірургічного втручання:
- Низький ризик тромбоемболічних ускладнень в післяопераційному періоді у хірургічних хворих характеризується неускладненіми малими операціями. Ризик ТЕЛА при їх проведенні не перевищує 0.2% від числа всіх прооперованих, в тому числі з 0.002% летальних випадків у результаті масивної тромбоемболії. До подібних відносяться лапароскопічні втручання, чрезуретральні урологічні маніпуляції на простаті.
- Середній ступінь ризику з частотою виникнення тромбозів у менш ніж 5% прооперованих пацієнтів, характерна для великих операцій. До них відносяться видалення жовчного міхура, апендектомія з ускладненнями (флегмонозний, гангренозний апендицит), операція кесаревого розтину або ампутація матки, видалення частини шлунка або кишечника, видалення аденоми простати з чрезпузирним доступом.
- До втручань, які супроводжуються високою частотою ВТЕО (більше 80% тромбозів у глибоких венах гомілок, більше 40% тромбозів у нижній порожнистій вені і більше 10% ТЕЛА, зокрема з летальним результатом), відносяться розширені операції – видалення злоякісних новоутворень, травматологічні та ортопедичні з протезуванням суглобів операції, а також нейрохірургічні втручання.
У зв’язку з цим, перша група операцій має на увазі під собою низький ступінь ризику ВТЕО, друга група – помірний ступінь ризику, і третя група – високий ступінь ризику ВТЕО.
Епідеміологія
У європейських країнах, зокрема, у Франції, ТЕЛА реєструється до 100000 випадків, в Англії та Шотландії з ТЕЛА госпіталізується 65000, а в Італії – 60000 пацієнтів щорічно. У США в рік виявляють до 150000 хворих, що переносять ТЕЛА, як ускладнення різних захворювань. Серед госпіталізованих пацієнтів 70% припадає на частку терапевтичних хворих. За даними Фрамінгемського дослідження, ТЕЛА становить 15,6% від усієї внутрішньо лікарняної летальності, причому на хірургічних хворих доводилося 18%, а 82% склали хворі з терапевтичною патологією.
Planes A. із співробітниками (1996) вказують, що ТЕЛА є причиною 5% летальних результатів після загальнохірургічних і 23,7% – після ортопедичних операцій. Легенева емболія займає одне з провідних місць в акушерській практиці: смертність від цього ускладнення коливається від 1,5 до 2,7% на 10000 пологів, а в структурі материнської смертності становить 2,8-9,2%.
Такий порядок епідеміологічних даних обумовлений відсутністю точної статистики поширеності ТЕЛА, що пояснюється об’єктивними причинами:
· майже в 50% випадків епізоди ТЕЛА залишаються непоміченими;
· В більшості випадків при аутопсії тільки ретельне дослідження легеневих артерій дозволяє виявити тромби або залишкові ознаки перенесеної ТЕЛА;
· Клінічна симптоматика ТЕЛА у багатьох випадках схожа із захворюваннями легенів і серцево-судинної системи;
· Інструментальні методи обстеження хворих з ТЕЛА, що мають високу діагностичну специфічність, доступні вузькому колу медичних установ.
Можливі післяопераційні ускладнення
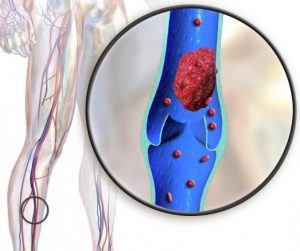
Якщо рухова активність хворого недостатня, то в глибоких венах може розвинутися тромбоз.
Операція при флеботромбозі, як і будь-яка інша, може мати деякі наслідки. Найчастіше це яскраво виражений больовий синдром і набряклість місця запалення, які з часом минають. Але якщо не дотримуватися правил профілактики, ускладнення можуть бути серйозними. Наприклад, через малорухливий спосіб життя може розвинутися глибокий тромбоз. Можливе початок бактеріального запалення, якщо після видалення вен під шкіру потрапила кров.
Розцінки на хірургічні методики
Крім особливостей проведення втручання, післяопераційного періоду та періоду реабілітації, кожного хворого цікавить ціна процедур. Однозначно відповісти на питання, скільки коштує та чи інша маніпуляція, не можна. Різні клініки наводять такі розцінки на свої послуги.
Ціни на процедури в різних клініках варіюються.
| Найменування | Орієнтовна вартість, в тис. грн. |
| тромбектомія | 40 – 250 |
| кросектомія | 30 – 40 |
| Кава-фільтр | 80 – 120 |
| склерооблітерація | 5 – 35 |
Скільки коштує лікування і реабілітація тромбофлебіту, лікар оголосить після проведення аналізів, дослідження загального стану хворого, а також визначення розташування тромбу.
Попередження розвитку тромбозів
Профілактика появи після операції тромбофлебіту проводиться з використанням невисоких доз гепарину.
Схема введення хворому гепарину наступна: за 2 години до операції пацієнтові вводять під шкіру 5000 ОД гепарину. Продовжують ін’єкції кожні 12 годин після завершення операції до переведення пацієнта на амбулаторний режим або повної виписки. Призначення гепарину в невеликих дозах знижує частоту ускладнень після оперативних втручань в три рази. Ризик розвитку тромбоемболії легеневої артерії з летальним результатом знижується на 50% при профілактиці малими дозами гепарину.
Менш ефективно в профілактиці тромбозу глибоких судин нижніх кінцівок застосування декстрану – полісахариду з високою молекулярною масою. Для профілактики ТЕЛА цей засіб є ефективним. Але декстран не отримав застосування в профілактиці післяопераційних ускладнень через високу вартість і часті побічні ефекти у вигляді анафілаксії. Застосування декстрану протипоказано в ряді випадків після оперативного втручання.



